文献解读(9) What ? 为预测胶质母细胞瘤的预后提供新的标志物?
看教程不够直观,那就看视频吧! >>点击加载视频


表达谱的多因素分析是判断包括脑癌在内的多种疾病预后的有效指标。世界卫生组织(WHO)根据恶性肿瘤和总生存率(OS)将胶质瘤分为四类。而胶质母细胞瘤是生长迅速的星形细胞瘤中最恶性的一种(4级胶质瘤)。胶质母细胞瘤的中位OS为9-15个月,5年生存率低于5%。因此,对胶质母细胞瘤的早期诊断和预后的准确预测是当务之急。
今天小编为大家带来这篇文章作者在这篇研究中,以EMT和GSCs为研究对象,利用胶质母细胞瘤患者的表达数据和OS进行多变量分析。最终一些候选基因被确定为潜在胶质母细胞瘤预测因子。

1) 数据:文章使用来自TCGA以及CGGA的具有临床信息的胶质瘤样本的表达数据。
2) 基因注释:使用GOstat2.5 对感兴趣的基因注释、可视化和整合,使用数据库(DAVID)进行在线注释.
3) 聚类分析:基因表达值通过来自患者的平均值进行处理,然后法进行层次聚类分析。绘制热图,以可视化。
4) 随机生存森林分析:使用随机生存森林的方法区分基因表达和生存之间的关系。
5) Cox风险比例回归模型分析
6) Graphical Lasso Estimation来对多个基因进行分析
7) 主成分分析以及生存树分析

1 刻画EMT和GSC在胶质母细胞瘤中的表达状态
这篇文章研究的目的是识别潜在的胶质母细胞瘤预后标志物。神经胶质瘤是由EMT引起和神经胶质瘤干细胞维持,在这项研究中,作者使用了来自286个TCGA和CGGA胶质母细胞瘤患者的表达数据和临床信息,关注了EMT基因与神经胶质瘤基因(图1)。TCGA数据集的151个样本中的126个基因的表达以热图为代表分级聚类包括EPI(14个基因;图1a)、MES(23个基因;图1b)、GLI(53个基因;图1c)、GSCs(17个基因;图1d), MTT(34个基因;图1e)、PGBs(24个基因;图1 f)。然而,能够将患者分层成簇的不同表达模式尚未被识别,这表明基因的差异表达可能需要联合使用来评估胶质母细胞瘤患者的预后。因此,作者研究了这些基因组合是否与胶质母细胞瘤的EMT和GSC相关。
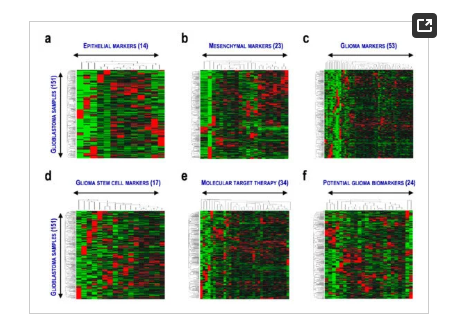 图1
图1
2 重要变量的重要性以及基因的风险比,胶质母细胞瘤预后预测公式的评估
作者在这部分使用随机生存森林分析显示每个基因的变量重要性,以及Cox比例风险回归分析显示显著系数和风险比(HRs)。最终作者得到一个由22个基因构成的线性公式确定患者的生存。使用中值将患者分成不同组。随后绘制Kaplan Meier生存曲线(图2)。所有低评分亚组预后良好,如EPIlow (HR 0.51, 95% CI 0.32 0.81, p = 0.0039;图2a), MESlow (HR 0.41, 95% CI 0.27 0.62, p = 1.4 10 5;图2b), GLIlow (HR 0.27, 95% CI 0.17 0.42, p = 1.6 10 9;图2c), GSClow (HR 0.34, 95% CI 0.21 0.55, p = 3.4 10 6;图2d), MTTlow (HR 0.31, 95% CI 0.19 0.51, p = 1.5 10 6;图2e)、PGBlow (HR 0.29, 95% CI 0.18 0.48, p = 2.7 10 7;图2 f)。CGGA数据集也显示了类似的结果。这些结果表明,预后预测公式对评估胶质母细胞瘤患者的生存是有用的。
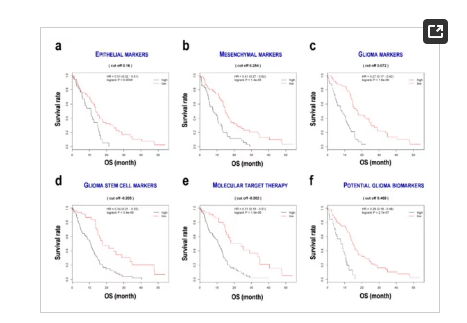 图2
图2
3 遗传互作以及兴趣基因的hub网络
作者评估了基于表达强度的遗传相互作用,以检测胶质母细胞瘤中的hub网络和中心因素(图3)。包括在遗传网络中基因如下:EPI标记中的CLDN1(图3a);MES标记中的CDH11和FN1(图3b);HDAC1/3/7, FLT1, EGFR, PTEN, MGMT,和PGF的GLI标记(图3c);GSC标记中的OLIG2、STAT3、L1CAM和BMI1(图3d);MTT基因中的HDAC1/3/7、SIRT1和EGFR(图3e);以及PGBs中的GFAP、TIMP4、IGFBP2、MGMT和GADD45A(图3f)。其中,一部分MES、GSCs和PGBs的生物标志物网络也被复制到CGGA数据集中。这些结果也揭示了研究的基因对预测胶质母细胞瘤的预后是有帮助的。
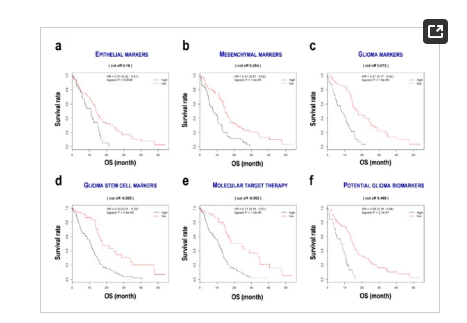
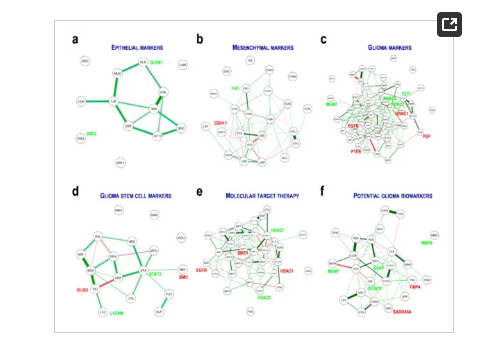 图3
图3
4 评估EMT, GSCs, MTT, 和PGBs之间的相关性
作者用主成分分析法检验了这六程序之间的相关性。各程序得分由第一主成分积分指数与归一化FPKM值之和计算,将程序间的相关性引入散点图矩阵,相关系数(r)与统计显著性结合(p < 0.001;图4)。几乎所有相关得分都相对较高(r > 0.61;图4)。lasso(图4b)检测到GLI MTT (r = 0.88)和EPI MES (r = 0.71)之间存在很强的正相关,而其他细胞程序如MES PGB (r = 0.38)、PGB GSC (r = 0.30)和GSC GLI (r = 0.25)之间存在微弱的正相关。然而,在CGGA验证数据集中,这些相关网络并没有被复制,作者验证了GLI MTT (r = 0.87)、GSC PGB (r = 0.43)和MES PGB (r = 0.43)之间的正相关关系。这些结果提示,将MES和GSC作为恶性状态对预测胶质母细胞瘤的预后意义不大。然而,将GLI与GSCs、MTT基因和PGBs的标记相结合,可能会开发出新的治疗方法和新的候选基因标记来预测胶质母细胞瘤的预后。
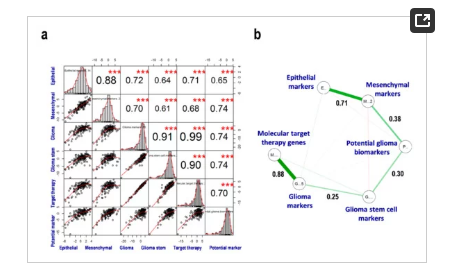 图4
图4
5 EMT和GSCs联合应用评估胶质瘤进展
作者研究了了一些EMT结合GSC对于OS评估的相关性,对胶质母细胞瘤患者使用生存树分析(图5)。利用MES和GLI标记,MESmiddle MESlowGLIhigh,表现出良好的预测,而MEShighGLIlow显示预后不良(图5),这表明间充质基因的表达可能是胶质母细胞瘤的预后的良好指标。MESmiddle比MEShigh预后更好(图5b)。使用GLI和GSC标记,GSClow预后良好,而GSChighGLIlow预后较GSChighGLIhigh差(图5c),表明GSC标记可能提示恶性胶质瘤细胞。此外,与PGBlow相比,PGBhigh和PGBmiddle的预后较差(图5d,e),从而验证了研究使用的候选标记和公式。MEShighMTTlow的预后比MESmiddle差(图5f)。这表明MTT靶基因表达的减少导致患者生存能力下降。相比之下,CGGA验证数据集显示EPIlow的预后优于EPImiddle和EPIhigh,这表明EPI基因的过表达可能能够区分肿瘤发生的起始阶段和正常的上皮细胞分化。综上所述,包括MES、EPI、GSC、PGBs在内的EMT标志物的表达可能提示预后不良和恶性胶质母细胞瘤。MES、GLI和MTT基因标记联合使用可能有助于判断胶质母细胞瘤的预后。
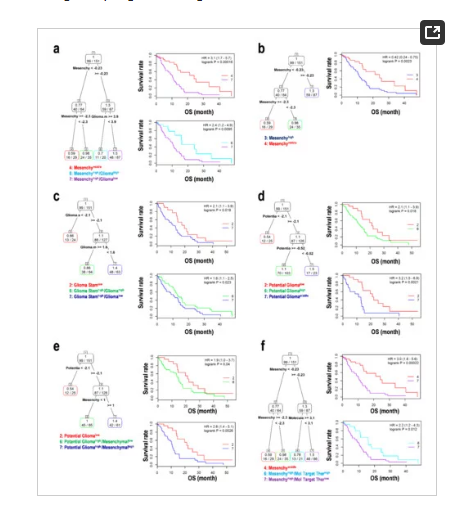 图5
图5
6 胶质母细胞瘤的诊断和预后预测需要多种评估
根据Cox比例风险回归分析和作者之前的研究结果构建了一个综合公式,该公式将Kaplan Meier生存曲线除以中位数分数,显著HR为3.08 (95% CI 2.04 4.70, p < 0.0001;图6a)与验证数据集结果相似(图6b)。为了确定基于ESI、MES、GLI/GSC标志物、PGBs等代表性基因的预后预测作用,作者将之前使用的公式分解为几个公式减去各种因素(图6c)。发现没有GSC的公式(ΔGSC)和MES标记(ΔMES)显示了相反的结果(图6 d, e),这表明评估MES和GSC标记组合公式是必不可少的。因此,根据胶质瘤的进展选择几个因素的合理组合,可以保证预测胶质母细胞瘤的预后。
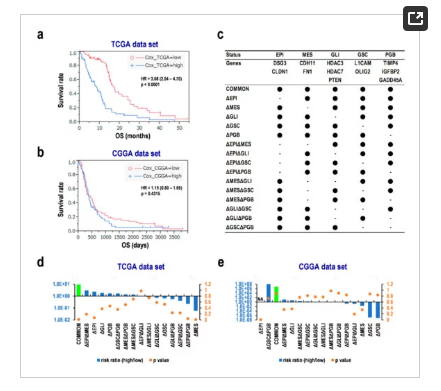
图6
 在这项研究中,作者选择了包括22个基因的基因标记集如DSG3 FN1, IGFBP2, CLDN1, HDAC7,和L1CAM等,可用于预测胶质母细胞瘤的预后,基于EMT的状态评估等构建了预后预测公式,在混合的细胞程序中,有效地评估胶质母细胞瘤患者的生存,这将有助于开发新的治疗方法,并为预测胶质母细胞瘤的预后提供新的标志物。
在这项研究中,作者选择了包括22个基因的基因标记集如DSG3 FN1, IGFBP2, CLDN1, HDAC7,和L1CAM等,可用于预测胶质母细胞瘤的预后,基于EMT的状态评估等构建了预后预测公式,在混合的细胞程序中,有效地评估胶质母细胞瘤患者的生存,这将有助于开发新的治疗方法,并为预测胶质母细胞瘤的预后提供新的标志物。
1. Louis, D.N.; Perry, A.; Reifenberger, G.; von Deimling, A.; Figarella-Branger, D.; Cavenee, W.K.; Ohgaki, H.; Wiestler, O.D.; Kleihues, P.; Ellison, D.W. The 2016 World Health Organization Classification of Tumors of the Central Nervous System: A summary. Acta Neuropathol. 2016, 131, 803–820.
2. Silantyev, A.S.; Falzone, L.; Libra, M.; Gurina, O.I.; Kardashova, K.S.; Nikolouzakis, T.K.; Nosyrev, A.E.; Sutton, C.W.; Mitsias, P.D.; Tsatsakis, A. Current and Future Trends on Diagnosis and Prognosis of Glioblastoma: From Molecular Biology to Proteomics. Cells 2019, 8, 863.
3. Stewart, L.A. Chemotherapy in adult high-grade glioma: A systematic review and meta-analysis of individual patient data from 12 randomised trials. Lancet 2002, 359, 1011–1018.
4. Stupp, R.; Hegi, M.E.; Mason, W.P.; van den Bent, M.J.; Taphoorn, M.J.; Janzer, R.C.; Ludwin, S.K.; Allgeier, A.; Fisher, B.; Belanger, K.; et al. Effects of radiotherapy with concomitant and adjuvant temozolomide versus radiotherapy alone on survival in glioblastoma in a randomised phase III study: 5-year analysis of the EORTC-NCIC trial. Lancet Oncol. 2009, 10, 459–466.
5. Tran, B.; Rosenthal, M.A. Survival comparison between glioblastoma multiforme and other incurable cancers. J. Clin. Neurosci. 2010, 17, 417–421.
6. Iser, I.C.; Pereira, M.B.; Lenz, G.; Wink, M.R. The Epithelial-to-Mesenchymal Transition-Like Process in Glioblastoma: An Updated Systematic Review and In Silico Investigation. Med. Res. Rev. 2017, 37, 271–313.

文献解读(1)MiRNA表达模式与肺腺癌的肿瘤突变负担相关?
文献解读(2)通过膀胱癌肿瘤突变负荷和免疫治疗的关系来进行多组学分析
文献解读(3)what?铁代谢的分子治疗可能对癌症的治疗有帮助?
文献解读(4)m6A修饰可能和AML疾病的发生发展相关?TP53突变特征与m6A调控基因发生基因组学改变存在一定的关系?m6A对生存有影响?m6A修饰发生基因组学上可以改变相关的临床特征?
文献解读(5)对于那些存在整体甲基化水平缺失的病人,使用免疫治疗药物对于这一类病人的生存时间竟然会有显著地改善
文献解读(6)胎盘转录组与孕妇孕前体重指数和新生儿出生体重的共表达分析
文献解读(8)有助于TNBC的早期诊断的分子标志物有114个?
- 发表于 2019-11-25 18:45
- 阅读 ( 4386 )
- 分类:文献解读
